Punción lumbar
Procedimiento de diagnóstico que se lleva a cabo para recoger una muestra de líquido cefalorraquídeo para un análisis bioquímico, microbiológico, citológico, medición de presión-infusión…
Indicaciones
En cualquier grupo de edad, una hemorragia subaracnoidea, hidrocefalia comunicante, hipertensión intracraneal, esclerosis múltiple, enfermedades neurometabólicas y muchos otros diagnósticos pueden ser confirmados o descartados con esta prueba.
Sospecha o seguimiento de meningitis: El propósito más común es confirmar o descartar la sospecha de meningitis, ya que no hay otra herramienta fiable con la que la meningitis puede ser excluida.
Los niños pequeños comúnmente requieren punción lumbar como parte de la rutina para diagnosticar la fiebre sin motivo, ya que tienen un riesgo mucho mayor de meningitis.
Presión de apertura del LCR aunque el método no esta protocolizado (Abel y col., 2012), con el fin de identificar un pseudotumor cerebri.
La sospecha de hemorragia subaracnoidea tras TAC cerebral negativo es tema de debates ya que con el TAC multicorte de 16 cortes se consigue una alta sensibilidad, que pone en tela de juicio la necesidad de una PL (Gee y col., 2012).
Hidrocefalia crónica del adulto: Recogido de muestras para análisis y test de Katzman.
Procedimiento
A pesar de que cada vez existen videos de alta calidad en Internet, la calidad de los clips de vídeo es en general baja. Además muchos no se realizan de forma aséptica y por tanto representan un riesgo considerable para los pacientes. En consecuencia, deberían existir vídeos institucionales de aprendizaje debido a la mayor utilización del Internet (Rössler y col., 2012).
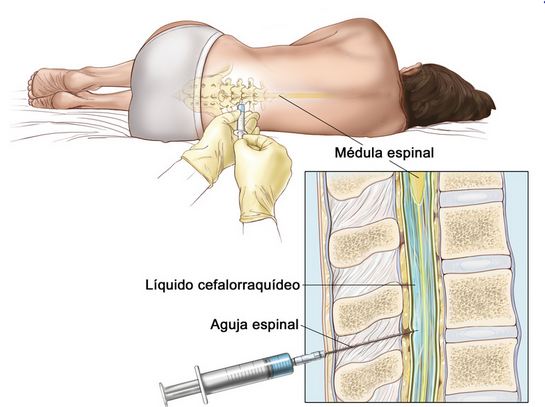
El proceso, consiste en la inserción de una aguja hueca entre las vértebras lumbares L3/L4 o L4/L5 (lugares escogidos debido a las facilidades anatómicas que posee la columna a este nivel y a que la médula termina entre L1 y L2 en adultos, y en niños entre L2 y L3) hasta llegar al canal raquídeo. El LCR goteará a través de la aguja hasta el tubo de recogida gracias a la propia presión interna. La cantidad de líquido recogido dependerá del tipo de análisis a realizar y de la enfermedad que se esté investigando.
Previo al proceso se desinfecta la zona de punción con tintura de yodo y alcohol (que limpia la tintura y evita que entre yodo por el pinchazo).
Para la correcta medición de la presión inicial de LCR se recomienda la posición acostada del paciente.
Después, el paciente deberá permanecer tumbado varias horas y beber mucho líquido para facilitar la recuperación.
Técnica
Se refiere al “cómo” se hace algo. Es la destreza, la forma específica de ejecutar una maniobra.
🔹 Es concreta, detallada, anatómica, gestual. 🔹 Describe movimientos, planos, direcciones, herramientas. 🔹 Ejemplo:
“Introducir la aguja con el bisel paralelo a las fibras durales en dirección ligeramente cefálica” → eso es técnica.
Técnica de la Punción Lumbar
- Colocar al paciente en posición decúbito lateral con flexión del tronco (posición fetal) o posición sentada con flexión de cuello y espalda.
- Identificar el espacio intervertebral L3-L4 o L4-L5 (línea imaginaria entre crestas ilíacas → L4).
- Realizar lavado de manos, colocación de guantes estériles y preparación del campo quirúrgico.
- Palpar referencias anatómicas e infiltrar la piel y el tejido subyacente con lidocaína al 1%.
- Introducir aguja espinal (atraumática, preferiblemente 22G) con bisel paralelo a las fibras durales, en dirección ligeramente cefálica.
- Avanzar lentamente hasta atravesar:
- piel
- tejido subcutáneo
- ligamento supraespinoso
- ligamento interespinoso
- ligamento amarillo
- duramadre y aracnoides
- Al alcanzar el espacio subaracnoideo, debe observarse flujo de LCR.
- Si se desea, medir la presión de apertura con manómetro antes de recoger muestras.
- Extraer el volumen necesario de LCR (habitualmente en 4 tubos estériles numerados).
- Retirar la aguja con suavidad.
- Presionar suavemente el punto de punción con una gasa estéril. No requiere vendaje compresivo.
Consejos técnicos
- Evitar redirigir la aguja con movimientos bruscos si no se obtiene LCR: retirar parcialmente y reorientar con suavidad.
- Si el paciente refiere parestesias: detener la punción unos milímetros y revalorar.
- Si no se consigue la punción tras varios intentos, considerar suspender y valorar alternativas (control radiológico, anestesia, otro operador).
Agujas
Con la aguja atraumática se consigue un ahorro de 26,07 dólares por paciente. El promedio de los costes totales son $ 166.08, con la aguja atraumática, en comparación con $ 192,15 con la aguja de corte. Hay un 94% de certeza de que la aguja atraumática proporciona un ahorro de costes en comparación con la aguja de corte basada en el análisis de sensibilidad probabilístico. Sólo este cambio puede resultar en $ 10.4 millones en ahorros de costos al sistema de atención de salud de EE.UU. por año (Tung y col., 2012).
En un estudio se comprobó que la mayoría de los pediatras orientan el bisel erróneamente cuando se inserta la aguja durante la PL, y siguen utilizando cánulas de mariposa en los recién nacidos, a pesar de las advertencias en sentido contrario. Los residentes de pediatría y pediatras con menos experiencia, siguen las recomendaciones correctas con mayor frecuencia (Storch De Gracia Calvo y col., 2012).
Complicaciones
Entre los principales efectos adversos de este procedimiento destaca la cefalea (32-60%), la lumbalgia (40%) y otros menos comunes entre los que se incluyen herniación cerebral, hemorragia intracerebral, hemorragia subdural, hemorragia epidural, infección.
La cefalea postpuncional se puede prevenir manteniendo al paciente en decúbito supino.
En un estudio se sugiere que una hora puede ser tan eficiente como cuatro horas (Kim y col., 2012).
Hematoma subdural (Gómez-Ríos y Nieto-Serradilla, 2012).
Fístula de LCR.
Chiari (Pencovich y col., 2012)
Paresia del nervio abducens 1)
Bibliografía
Abel, A S, J R Brace, A M McKinney, A R Harrison, and M S Lee. 2012. “Practice Patterns and Opening Pressure Measurements Using Fluoroscopically Guided Lumbar Puncture.” AJNR. American Journal of Neuroradiology (January 19). doi:10.3174/ajnr.A2876. http://www.ncbi.nlm.nih.gov/pubmed/22268077.
Gee, Christopher, Matthew Dawson, Joseph Bledsoe, Holly Ledyard, Thongphanh Phanthavady, Scott Youngquist, Trever McGuire, and Troy Madsen. 2012. “Sensitivity of Newer-generation Computed Tomography Scanners for Subarachnoid Hemorrhage: A Bayesian Analysis.” The Journal of Emergency Medicine (February 9). doi:10.1016/j.jemermed.2011.09.012. http://www.ncbi.nlm.nih.gov/pubmed/22326408.
Gómez-Ríos, Manuel Angel, and Laura Nieto-Serradilla. 2012. “Bilateral Interhemispheric Subdural Hematoma After Accidental Lumbar Puncture and Epidural Blood Patch.” Archives of Gynecology and Obstetrics (February 25). doi:10.1007/s00404-012-2267-9. http://www.ncbi.nlm.nih.gov/pubmed/22366807.
Kim, Sung R, Hyun S Chae, Mi J Yoon, Jung H Han, Kwang J Cho, and Sun J Chung. 2012. “No Effect of Recumbency Duration on the Occurrence of Post-lumbar Puncture Headache with a 22G Cutting Needle.” BMC Neurology 12: 1. doi:10.1186/1471-2377-12-1.
Pencovich, N, L Ben-Sira, A Kesler, and S Constantini. 2012. “Acquired and Reversible Chiari-like Descent Following a Single Lumbar Puncture: Case Report.” Child’s Nervous System: ChNS: Official Journal of the International Society for Pediatric Neurosurgery (March 29). doi:10.1007/s00381-012-1738-4. http://www.ncbi.nlm.nih.gov/pubmed/22457165.
Rössler, Bernhard, Daniel Lahner, Karl Schebesta, Astrid Chiari, and Walter Plöchl. 2012. “Medical Information on the Internet: Quality Assessment of Lumbar Puncture and Neuroaxial Block Techniques on YouTube.” Clinical Neurology and Neurosurgery (February 4). doi:10.1016/j.clineuro.2011.12.048. http://www.ncbi.nlm.nih.gov/pubmed/22310998.
Storch De Gracia Calvo, P, M De La Torre Espí, M J Martín Díaz, S García Ruiz, G Domínguez Ortega, and R Novoa Carballal. 2012. “[Do Paediatricians Perform Lumbar Puncture Correctly? Review of Recommendations and Analysis the Technique in Spain.].” Anales De Pediatria (Barcelona, Spain: 2003) (March 7). doi:10.1016/j.anpedi.2012.01.025. http://www.ncbi.nlm.nih.gov/pubmed/22406159.
Tung, Christie E, Yuen T So, and Maarten G Lansberg. 2012. “Cost Comparison Between the Atraumatic and Cutting Lumbar Puncture Needles.” Neurology 78 (2) (January 10): 109–113. doi:10.1212/WNL.0b013e31823efca9.
